Da sempre gli epidemiologi infettivi di tutto il mondo, me compreso, attendono la Big Bag!, il nuovo micidiale virus influenzale che avrebbe ripetuto e sorpassato la pandemia spagnola del 1918!
In effetti una Big bag influenzale è arrivata nel 2009, un virus influenzale completamente nuovo: degli otto componenti il suo genoma 4 erano umani, due di maiale e due di anatra; in meno di un mese si è diffuso in buona parte del globo, ma la sua patogenicità nulla ha avuto da comparare con la micidiale spagnola.
Per essere veramente un nuovo virus a trasmissione respiratoria il suo impatto è stato relativamente modesto sia sul piano clinico che sull’aspetto socio economico.
Un buon vaccino è stato sviluppato in tempi molto rapidi per l’epoca, ma le sue fiale sono arrivate alla coda della pandemia.
Virus nuovi arrivano tutti gli anni, almeno una ventina di “nuovi” agenti microbici sono identificati ogni anno e circa 30 epidemie emergenti o riemergenti sono segnalate annualmente.
Un’evoluzione naturale composta da almeno alcuni elementi certi
1. Le recenti tecniche di diagnostica molecolare dell’acido nucleico di virus e batteri, permettono l’identificazione precisa di agenti di sindromi fino a ieri senza identificazione dell’agente etiologico: frequenti quelli a trasmissione respiratoria, ma anche quelli a trasmissione orofecale.
2. L’incremento dei contatti tra specie diverse (umane e animali) moltiplica la probabilità di scambio di frammenti di geni che vanno a costruire “nuovi agenti microbici.
3. Lo spill over, altro fenomeno naturale che trasferisce agenti microbici da una specie all’altra, tipicamente le zoonosi che attaccano la specie umana.
Questi fenomeni sono continui ma, in larghissima maggioranza, non costituiscono un problema per la specie umana.
Tuttavia alcuni agenti microbici da tempo insediati nel nostro ambiente umano, in particolare quelli a trasmissione respiratoria, occasionalmente possono acquisire da cugini del mondo animale geni diversi costruendo quindi agenti non più riconosciuti dal bagaglio immunitario del nostro organismo.
E’ quello che annualmente avviene con i virus influenzali, quando modeste variazione del genoma del virus gli permettono di perforare le nostre pur presenti difese immunitaria acquisite in tanti anni di influenza.
Ben chiaro che i bimbi, meno immunologicamente esperti di virus influenzali, sono quelli che più si ammalano ogni anno di influenza.
Inoltre questi virus ad RNA stimolano modestamente il nostro sistema immunitario, non abbastanza per informarlo a produrre cloni cellulari immunocompetenti permanenti e stabili per tutta la nostra vita, invece gli anticorpi che pure produciamo quando li incontriamo, tendono a diminuire rapidamente nel tempo.
Questo avviene anche per i Coronavirus: virus diffusi nel mondo animale ma ben presenti nella nostra gola, virus stagionali del raffreddore e similari.
Purtroppo, anche se raramente, gli errori ed i mix genetici di questi virus ad RNA, singola elica, più proni ad errori nella duplicazione, si sommano insieme, portando a entità completamente nuove, che non trovano nessun frammento di memoria immunitaria nel nostro organismo e quindi hanno campo libero per un espansione rapida ed aggressiva.
E’ quello che è successo per l’epidemia di “spagnola” del 1918 ma anche per l’influenza del 2009 ed, inesorabilmente, per il Covid19.
Una vera novità
Quindi COVID 19 si presenta al mondo, nel gennaio 2020 o poco prima, come un assoluta novità: le nostre difese immunitarie anti coronavirus, pur modicamente presenti, non lo riconoscono e quindi via libera ad un contagio respiratorio rapido immediato aggressivo universale. Un’epidemia che, in un mese, colpisce l’intero globo complice l’avanzata globalizzazione di viaggi e contatti. Non ricordo un evento simile nella moderna storia di epidemie e tantomeno appare nel passato ove i contatti tra popolazioni erano più lenti e confinati.
A questo si aggiunge una speciale letalità rispetto ai suoi cugini umanizzati: con il 2% si va ben al di sopra della “consueta” letalità dei suoi cugini.
Complica anche l’indirizzo del virus verso un recettore il famigerato ACE 2) ben presente in tutto il corpo umano ed in particolare nel fondo dei polmoni, quindi favorente la polmonite virale primaria, sindrome acuta terribile e di difficile trattamento.
Le origini
La caccia all’untore ha riempito molte pagine. Personalmente ricordo che questo teatrino di ipotesi ha accompagnato molte epidemie da me vissute: virus costruito in laboratorio, spillover da wet market, complottismo internazionale, Big Pharma, etc etc. Non capisco quest’accanimento verso un fenomeno non inatteso e spiegabile con le attuali conoscenze epidemiologiche.
L’origine zoonotica dei coronavirus era ben nota a gennaio 2020, così come non esisteva allora, ma neanche adesso, un sistema efficace per prevedere uno spillover di un coronavirus da animale ad uomo, sebbene fossero noti fattori favorenti questi fenomeni, quali la costruzioni di condizione di accumulatori biologici di virus e condizioni favorenti i cambi di specie (es. wet market).
Il mondo era preparato?
Facile fare critica a posteriori. In effetti nessuno si immaginava un virus tanto nuovo così diffusivo e tanto micidiale. Certo avvisaglie ne erano arrivate: la Covid SARS del 2002, la Covid MERS del 2006, la pandemia influenzale del 2009, ma il mondo era sostanzialmente orientato a difendersi da una nuova pandemia influenzale come già dal 1999 l’OMS aveva avvisato, molti Paesi avevano preparato piani pandemici influenzali, tutti largamente inadeguati per affrontare il Covid 19.
L’OMS ha istituito a giugno 2020 un comitato indipendente per valutare la risposta globale all’epidemia e la risposta presentata all’Assemblea Mondiale dell’OMS di maggio 2021 è stata impietosa: una spietata analisi della risposta alla Pandemia Covid, una inadeguata Prepardness per tutti i Paesi ed una serie di raccomandazioni per evitare future simili catastrofi. Solo alcuni Paesi del sud est asiatico sono considerati resilienti.(1)
E l’Italia?
Il Nostro Paese ha battuto molti records nel primo trimestre 2020: il primo ad essere pesantemente aggredito in Europa, il Paese inizialmente più colpito, quello con la più alta letalità, quello con le misure restrittive più stringenti.
Piano pandemico? No grazie! L’ultimo piano appena affine era quello, cui ha partecipato il sottoscritto, del 2006, mai rinnovato né aggiornato nei successivi 14 anni. Un piano comunque limitato all’epoca in cui era stato scritto, totalmente inadeguato per l’epidemia di Covid 19 di sedici anni dopo: senza distanziamento sociale, con poche chiusure, mascherine solo negli ospedali, per citare alcuni punti.
Si è risposto all’emergenza al meglio possibile senza poter contare su un know how precedentemente acquisito, con le strutture, con i mezzi e con le procedure necessarie per affrontare una pandemia, bensì con quelle da tempo di pace.
La sistematica demolizione dei servizi di sanità pubblica, egregiamente espressa nel decennio precedente specialmente in Lombardia, la regione più colpita, ha consentito il tragico impatto iniziale osservato.
Purtroppo, in particolare negli ultimi due decenni, molte Regioni sono andate in crisi finanziaria e quindi in difficili piani di rientro che hanno sacrificato gravemente il sistema di sanità territoriale ed in genere il sistema di sanità pubblica e di previsione/prevenzione.
Strutture quali OER osservatori epidemiologici regionali e SEP servizi ASL di epidemiologia e prevenzione sono stati progressivamente smantellati o riassorbiti in agenzie regionali. Una centrale di “Intelligence regionale” per rischi pandemici/epidemici non esiste in alcuna regione.
E l’Europa?
Il nostro Paese, come altri europei, ha decisamente trascurato quanto aveva deciso collegialmente nel 2013 con la decisione del Parlamento e della Commissione Europea 1082/2013 sulla preparedness.
Una decisione immediatamente applicata che chiaramente impegna i paesi membri ad attrezzarsi verso i rischi sanitari epidemici e pandemici:
“Articolo 1 Oggetto 1. La presente decisione stabilisce norme in materia di sorveglianza epidemiologica, monitoraggio, allarme rapido e lotta contro le gravi minacce per la salute a carattere transfrontaliero, compresa la pianificazione della preparazione e della risposta in relazione a tali attività, allo scopo di coordinare e integrare le politiche nazionali.”
Una decisone che chiede di piani pandemici a rinnovo triennali, sistemi di allerta azioni comuni, acquisti concertati ecc. ecc.(2)
Poco consola l’osservazione che questa decisione è stata ampiamente inapplicata in molti paesi europei, invece concentrati su una burocratica applicazione del Regolamento Sanitario Internazionale dell’OMS.
L’andamento dell’epidemia. Una atipia unica: chi sono i casi di Covid 19
Per la prima volta su scala globale una malattia infettiva non viene soltanto definita come una patologia con sintomi e con conferma di laboratorio ma anche come semplice positività ad un test antigenico: la rapida disponibilità di test antigenici molecolari e test rapidi ha influenzato non poco l’intera visione dell’epidemia di Covid19 nel mondo.
A fianco a test effettuati su casi con sospetti sintomi di Covid19 sorge una marea di test fatti per improprie attività di screening ma anche tanti test auto somministrati. I “casi” includono i soggetti asintomatici, quindi potenziali infettori, che sono la gran maggioranza dei positivi: chiaramente più test si fanno più positivi si trovano.
Quindi, tenendo conto di questo bias di selezione, appare più appropriato leggere la curva epidemica dei soggetti clinicamente ammalati e positivi al virus.
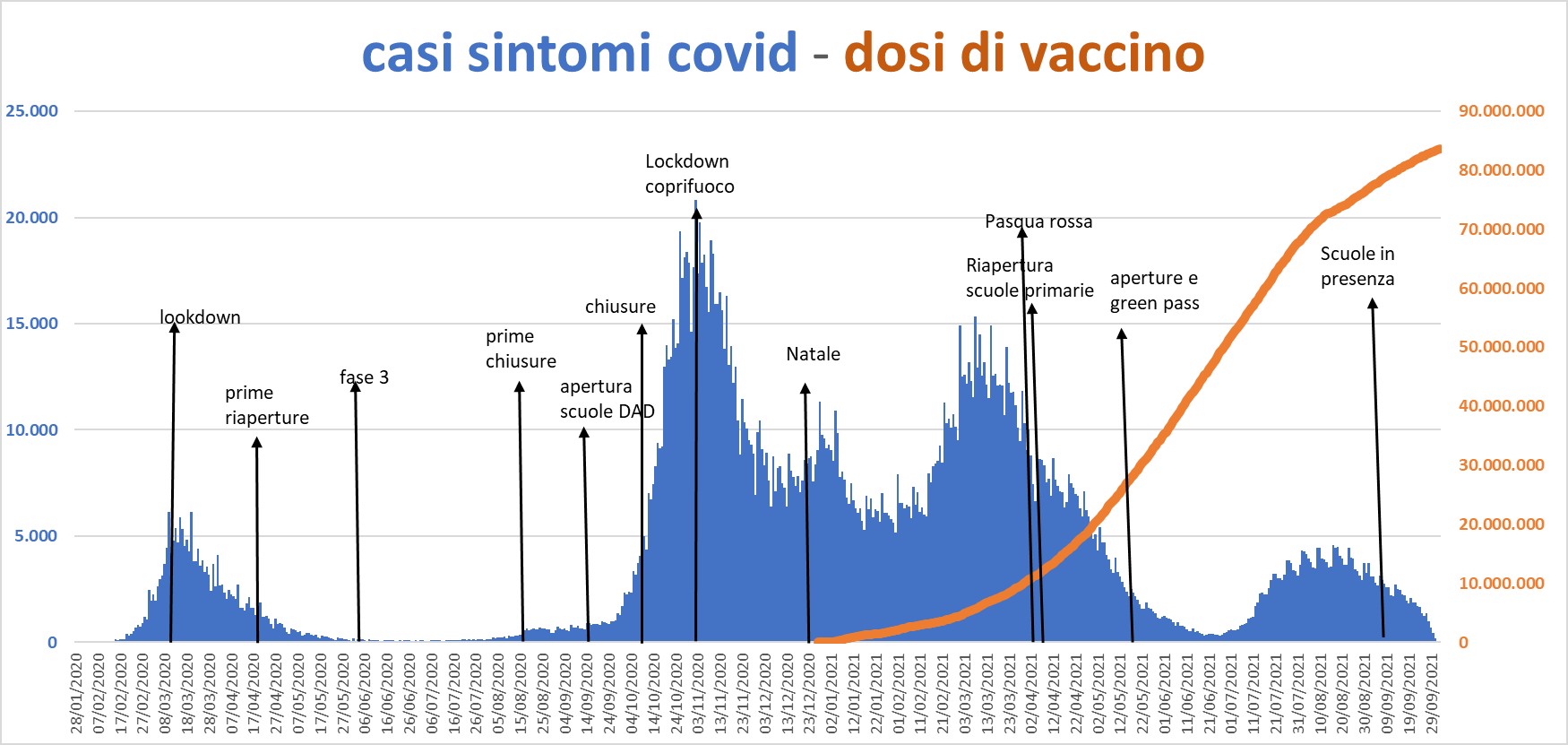
Fonte: open data ISS
Leggiamo insieme la curva epidemica dei positivi al Covid 19 con sintomi:
Gennaio 2020 iniziano i primi casi, a fine febbraio scoppiano grandi focolai in Lombardia: tanti ospedalizzati, terapie intensive in affanno, tanti morti.
Il Paese, dopo un breve periodo di osservazione, reagisce rapidamente e con fermezza. Il 9 marzo lockdown totale, tutto è fermo. Il picco epidemico si raggiunge il 10 marzo ma già a Pasqua 2020 (8 aprile) si conferma una lenta discesa della curva epidemica, il lockdown viene mantenuto fino al 3 maggio. Le scuole praticamente sono rimaste chiuse per tutto l’ultimo quadrimestre.
Dopo Pasqua si inizia a respirare: sembra che il terribile lockdown abbia funzionato bene, tanto che da giugno le restrizioni sono progressivamente allentate, si va ad un estate controllata ma più serena: il virus è sotto controllo (terza fase).
C’è la concreta speranza di una epidemia limitata con impatto limitato come sono state per l’Europa e per il nostro Paese le epidemie cugine Sars 2 2002 e Mers 2009.
L’illusione dura poco: subito dopo il ferragosto l’epidemia riprende. I reparti Covid si riempiono di nuovo così come le terapie intensive; partono nuove misure restrittive ma l’epidemia continua a salire: a metà settembre le scuole sono aperte in DAD e dai primi giorni di ottobre l’epidemia inizia una rapidissima salita. A fine ottobre e raggiunge il picco di 24 mila casi a settimana. Più di cinque volte del picco di marzo.
Si torna rapidamente a misure restrittive rigide. Dai primi giorni di ottobre riprendono le chiusure e le limitazioni di movimenti e a fine mese parte il coprifuoco. Ancora una volta sembra che le restrizioni abbiano efficacia: la curva epidemica decresce ma non si ferma, anzi, nonostante le importanti misure restrittive passiamo un Natale intrafamiliare, nessuno spostamento, Capodanno chiusi in casa senza veglioni e bollicine. Ancora una volta a gennaio una discesa della curva ed una formidabile risalita in poche settimane. L’epidemia non accenna a diminuire, anzi procede imperterrita per tutto l’inverno non sembra scalfitta dalle misure di mitigazione.
Mesi terribili con un nuovo picco epidemico a metà marzo, ma un’incidenza costantemente elevata anche a Pasqua!
Le evidenze sull’epidemiologia Covid nei bambini convincono il governo a riaprire le scuole primarie in presenza già dal 9 aprile: questa riapertura non frena la discesa della curva costante da Pasqua a giugno.
Ma il 27 dicembre partono le vaccinazioni. A gennaio crisi di governo, il 3 febbraio arriva il prof. Draghi, il primo marzo arriva il Generale Figliuolo ed il 19 marzo il nuovo CTS: il numero di vaccinati cresce molto rapidamente arrivando ad oltre dieci milioni di prime dosi già a metà marzo.
A metà maggio moderate riaperture ed arriva il Green Pass. Si avvia un pacchetto di riaperture simile a quello dell’estate 2020.
Ma, come nell’anno precedente, a metà estate puntuale arriva una crescita della curva epidemica: si arriva ad un incidenza simile a quella del marzo 2020 ma non si ripete la catastrofe dell’autunno precedente: l’epidemia ha un andamento chiaramente abortito dalla rapida crescita delle vaccinazioni; le scuole ed i luoghi di lavoro riaprono in presenza da metà settembre e questo non modifica il costante calo della curve epidemica.
Entriamo in una fase di moderata endemia sostenuta da quel 30-20% della popolazione non ancora raggiunta dalla vaccinazione.
Che ci dice la curva epidemica
La stagionalità
I virus Covid sono noti da anni quali etiologici di sindromi acute dell’apparato respiratorio superiore, quale il comune raffreddore e sono monitorati in alcuni sistemi di sorveglianza microbiologica quale quello inglese (3): tutti mostrano una spiccata stagionalità con preferenza per le stagioni autunno, inverno, primavera. La curva osservata in Italia appare coerente con questa storia.
L’incidenza per età
Contrariamente alla maggioranza dei virus a trasmissione respiratoria appare chiaro che l’incidenza di Covid aumenta con l’età: questo costante trend è stato invertito da poco dalle coperture vaccinali, molto alte negli anziani e quindi uno spostamento ecologico dell’incidenza nelle classi di età meno vaccinate.
Oltre a possibili spiegazioni biologiche come la scarsità di recettori ACE 2 nei bambini e l’alta proporzione di infezioni asintomatiche invisibili nei bambini, bisogna considerare anche qui un bias di selezione indotto dalla strategia di testing.
Il miracolo Vaccini
I cinesi identificano il nuovo Coronavirus Covid 19 a fine dicembre 2019 e l’11 gennaio 2020 ne rendono pubblica l’intera sequenza genomica. L’OMS stima che un vaccino potrebbe essere pronto in 12-18 mesi, ma già agli inizi di febbraio prototipi di vaccini sono approntati da varie industrie farmaceutiche, a fine marzo quattro vaccini iniziano i trials clinici. Ad ottobre 2020 sono presentati i primi risultati clinici e le agenzie regolatorie (FDA,EMA, AIFA, ecc.) grazie alla “rolling revew” concludono gli esami entro pochi mesi.
A fine dicembre 2020 l’Europa comincia a vaccinare.
Non c’è precedente nella storia vaccinale di uno sviluppo così rapido: abitualmente lo sviluppo di un nuovo vaccino richiedeva almeno dieci anni ed almeno dieci miliardi di dollari. Come è stato possibile questo miracolo?
Qualche elemento:
1. La ricerca su vaccini a virus vettori era ad uno stadio molto avanzato: prototipi erano stati prodotti per l’Ebola.
2. La ricerca su vaccini a RNA messaggero aveva lunga tradizione, ma solo recentissimamente erano state individuate nanoparticelle che potessero veicolare i frammenti di m-RNA all’interno della cellula umana, senza i quali le molecole venivano immediatamente distrutte dalla cellula ricevente.
3. USA, Cina ed Europa, con la mediazione dell’OMS, sono stati molto lesti a chiudere accordi miliardari con le grandi compagnie produttrici di vaccini garantendo non solo il recupero degli investimenti ma anche l’acquisto di grandi quantità dei prodotti.
4. Molti stati, tra questi anche la UE, hanno accentrato gli acquisti di vaccino, frenando la competizione commerciale che ne avrebbe enormemente dilazionato la disponibilità ed accentuato le diseguaglianze all’accesso.
5. Le principali agenzie regolatorie (tra cui FDA ed EMA) hanno adottato la “Rolling Review” ed hanno arruolato centinaia di esperti valutatori on line, riducendo i tempi di approvazione da molti anni a pochi mesi.
L’efficacia di campo offre risultati poche volte visti in vaccinologia:
1. Un’efficacia crescente per età che protegge meglio i più a rischio di gravi conseguenze.
2. Un’efficacia che raggiunge quasi l’80% verso l’infezione asintomatica: quindi la trasmissibilità del contagio.
3. Un’efficacia che è costantemente sopra il 90% verso la malattia grave, l’ospedalizzazione, la morte, quindi centra l’obbiettivo primario della campagna vaccinale ed alleggerisce il carico del servizio sanitario (4)
Dove andiamo
Il grafico dell’epidemia è ingeneroso: significativo ma modesto l’impatto delle pur gravi misure di mitigazione adottate. Il virus ha continuato il suo implacabile percorso seminando morte e distruzione socio economica, a fronte del formidabile e rapido impatto della vaccinazione che in sei mesi ha ridotto la fiamma pandemica ad un focolaio gestibile dal nostro sistema salute. Che distanziamento, mascherine ed igiene siano efficaci contro i virus a trasmissione respiratoria ce ne ha dato eclatante dimostrazione la scomparsa della consueta epidemia invernale di influenza: praticamente sparita grazie a queste misure che non si sono dimostrate altrettanto efficaci contro il Covid19.(5)
La circolazione di virus Covid 19 immunizza molte persone: ad esempio in uno di questi giorni su trecentomila tamponi effettuati sono identificati circa tremila casi, di questi una metà sono asintomatici, alcune decine abbisognano di ricovero ospedaliero, alcuni vanno in rianimazione e, purtroppo, v’è qualche decesso.
La stragrande maggioranza dei tremila acquisisce immunità contro il virus: parecchi milioni di vaccinati “naturali” dall’inizio della pandemia.
La “herd immunity” è un mito che attrae la popolazione ma anche molti tecnici di salute, così come parole come “eliminazione” “eradicazione”: termini semplicemente non applicabili ad un virus a trasmissione respiratoria di origine zoonotica. Quello che certo si potrà raggiungere è la prevenzione di una gran parte di malattie, decessi e ricoveri da Covid ed una sostanziale attenuazione delle misure restrittive.
E’ facile prevedere che esiterà sempre una nicchia di popolazione suscettibile al virus vuoi perché non vaccinata o perché non ha reagito al vaccino o ancora per aver perso parte della memoria immunitaria nel tempo: questa nicchia sarà sufficiente a mantenere una bassa trasmissione del virus almeno fino a quando l’infezione naturale, sempre più clinicamente modesta, non riempirà i vuoti immunitari.
Ma anche in questa felice ipotesi non si può escludere l’emersione di varianti virali che sfuggano almeno in parte alle nostre difese immunitarie potrebbe riaccendere significativi focolai epidemici.
L’influenza è di esempio: puntuale ogni anno clinicamente sintomatica in milioni di persone nel nostro Paese, con eccessi di mortalità di molte migliaia di individui, pur contrastata da vaccini con efficacia significativa se pur incomparabile con quella dei vaccini Covid.
E allora? Certo non c’è una ricetta infallibile sul che fare
Una pandemia nuova che ha scosso e sta scuotendo l’intero globo e che ancora ci sorprende con caratteri biologici finora ignoti.
Risposte degli stati, primo il nostro, molto energiche e senza precedenti, necessariamente fondate su conoscenze molto limitate sia pure rapidamente crescenti.
Misure intraprese inizialmente generiche basate sul buon senso piuttosto che evidence based. E ancora, inevitabili visioni limitate che hanno favorito errori di interpretazione che hanno colpito tutto il mondo della sanità pubblica, me compreso.
E infine, una straordinaria scoperta vaccinale che ci consente l’immunizzazione efficace di gran parte della popolazione.
Cosa manca per la prossima pandemia
1. Molta più “intelligence”.
2. Un approccio nazionale centralizzato e multicomponente, non solo sanitario
3. Decisioni mirate basate su esperienze e dati scientifici.
4. Una rete di sorveglianza globale e One Health con grandi investimenti nella comunicazione in real time.
5. Una analisi epidemiologica sistematica dei rischi reali e dei rischi prevenibili quale guida alle azioni di contenimento/mitigazione.
6. Una ricostruzione di servizi di sorveglianza epidemiologica diffusa su tutto il territorio.
7. Piani pandemici “VIVI” continuamente aggiornati, vissuti fino alle più piccole comunità sociali e sperimentati regolarmente.
8. Investimenti nella formazione in preparedness dalle scuole agli operatori.
9. Investimenti per la pronta produzione di DPI farmaci e vaccini taylored sull’evento
10. Un piano aggiornato di comunicazione del rischio.
Donato Greco
Medico specialista in Malattie Infettive e Tropicali, Igiene e Medicina Preventiva e Statistica Sanitaria
Membro del Comitato tecnico scientifico del Ministero della Salute
Già Direttore Centro Nazionale Epidemiologia, Sorveglianza e Promozione della Salute Istituto Superiore di Sanità e poi Direttore Generale Prevenzione Sanitaria Ministero Salute
Bibliografia:
1. Independent Panel : Covid-19 : “Make it the Last Epidemic” WHO may 2021
2. Decisione UE 1082/2013 preparedness GUE 293
3. Nickbakhsh, S., Ho, A., Marques, D. F., McMenamin, J., Gunson, R. N., & Murcia, P. R. (2020). Epidemiology of seasonal coronaviruses: establishing the context for the emergence of coronavirus disease 2019. The Journal of infectious diseases, 222(1), 17-25.
4. ISS 8 ott 2021: Epidemia COVID-19 Monitoraggio del rischio pag 14
5. Donato Greco, Caterina Rizzob, Simona Puzellic, Anna Caragliad, Francesco Maraglinod, Antonino Bella L’impatto dei virus influenzali in Italia nella stagione 2020-21 durante la pandemia di COVID-19 https://www.epicentro.iss.it/ben/2021/2/indice
fonte: Quotidiano Sanità






